Autores:
Sofía Clar Gimeno. Directora Médico de Atención Primaria.
Juan Antonio Marqués Espí. Director Gerente.
Clar Gimeno, Sofía; Marqués Espí, Juan Antonio:»Integración de niveles asistenciales. Un nuevo modeloorganizativo en la Comunidad Valenciana», Sedisa s.XXI,2010, Nº 16.
Resumen
La realidad sanitaria actual condicionada por los nuevos patrones de enfermedad y el incremento exponencial del gasto sanitario, hacen peligrar la sostenibilidad del sistema sanitario. Se plantea un nuevo modelo organizativo basado en la integración de niveles asistenciales como herramienta para abordar la nueva etapa de cambio cultural y de perfil de patología actual basado en un incremento de las enfermedades crónicas: el 80% de usuarios de servicios sanitarios presenta alguna patología crónica y el 75 % del gasto sanitario se deriva de la patología crónica.
El nuevo modelo organizativo que la Comunidad Valenciana ha emprendido de forma global en todo su territorio, establece la integración de niveles como pilar fundamental y rector de su Plan Estratégico. Se apuesta por una gerencia única como mecanismo de integración asistencial, pero también financiera y organizativa.
Se enumeran las medidas que se están desarrollando en el Departamento de Salud de Elche con el fin de mejorar la calidad y eficiencia de los servicios que se prestan a la ciudadanía, siendo conscientes del gran esfuerzo que es necesario realizar y mantener en pos de ese objetivo y de las dificultades que entraña el cambio de mentalidad y de pautas de actuación entre los profesionales, sometidos con frecuencia a una fuerte demanda asistencial.
1. Introducción
Las sociedades desarrolladas vivimos ante una prevalencia hasta ahora desconocida de patologías crónicas. Podemos decir que estamos ante una verdadera ”pandemia de enfermedades crónicas“, con un aumento muy marcado de la demanda de servicios sanitarios y sociales. Sin embargo, la respuesta que se ofrece resulta insuficiente ante esta realidad: atención fragmentada, no planificada y reactiva, con servicios de Atención Primaria y hospitalarios saturados. Nos encontramos ante un nuevo paradigma de paciente, definido por una serie de características:
Perfil de enfermo crónico con dos o más enfermedades concomitantes. Persona más activa y deseosa de participar en las decisiones sobre su tratamiento. Conoce su derecho a tener acceso a su historia clínica personal, incluso cuando se dispone de formato electrónico. Acude a la consulta con amplio conocimiento de su enfermedad y dispuesto a interrogar al médico. Utiliza Internet y teléfono activamente para gestionar sus problemas de salud. Espera continuidad y seguridad en la atención que ha de recibir en cualquier dispositivo del sistema socio-sanitario.
El punto de partida sigue siendo un sistema sanitario organizado en torno a la “Medicina del problema agudo”, con un modelo de atención reactivo y no proactivo, mientras la realidad muestra que el 80% de las consultas en Atención primaria (AP en adelante) tienen que ver con enfermedades crónicas, al tiempo que representan el 60% de ingresos en hospitales de la red.
Hipertensión, diabetes, artritis, EPOC, obesidad y problemas de salud mental han aumentado de forma espectacular en España y se relacionan con el 70% del gasto sanitario. Estas cifras son más acusadas si consideramos sólo a personas mayores de 65 años, ya que el 88% de ellas tiene una o más patologías crónicas y una de cada cuatro sufre cuatro o más condiciones crónicas, lo que representa el 75% del gasto sanitario en nuestro país. En ese sentido, el modelo de Estratificación de Riesgos Kaiser Permanente, desarrollado en EEUU, realiza una propuesta para abordar la atención del paciente crónico.
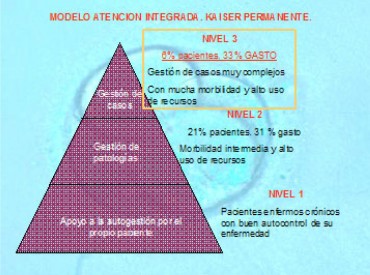
Figura 1 . Modelo Estratificación de riesgo y gasto sanitario Kaiser Permanente.
En torno al 30% de los médicos de AP no se considera preparado para atender a estos pacientes crónicos, complejos, con múltiples patologías. Y ello, además tiene su traslación al segundo nivel asistencial, la Atención Especializada (AE en adelante), pues se estima que un enfermo crónico establece una media de 16 contactos con especialistas al año.
Estos profesionales, máxime si son de diferente disciplina, no establecen contacto entre ellos, lo que supone más fragmentación en la atención e incluso mayores niveles de iatrogenia. La superespecialización a la que se tiende desde hace décadas, la compartimentación del trabajo, la falta de continuidad, comunicación, coordinación e integración provoca sobreutilización –a veces infrautilización- de los servicios con fuerte variabilidad en su uso, sinónimo de duplicidades, demoras, insatisfacción y despilfarro de recursos.
Es evidente que el sistema sanitario actual no se ajusta a lo que la sociedad en general y los pacientes en particular vienen demandando. La integración de niveles asistenciales se hace precisa en busca de una atención más efectiva, de mayor calidad y más eficiente. La atención integrada propugna que cada paciente ha de ser tratado en el nivel asistencial adecuado y por el profesional más apropiado a su necesidad en términos de salud.
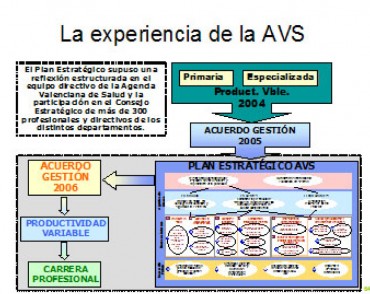
El nuevo modelo organizativo por el que ha apostado la Comunidad Valenciana, emana del Plan Estratégico de la Agencia Valenciana de Salud, elaborado en el año 2005 a partir de una reflexión estructurada del equipo directivo de la Agencia Valenciana, junto con más de 300 profesionales y directivos de los distintos departamentos sanitarios.
Figura 2. Alineamiento Estratégico; Acuerdos de Gestión
1.1. Incremento imparable del gasto sanitario
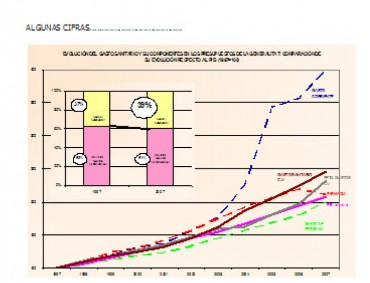
El incremento del gasto sanitario constituye una gran preocupación para la mayoría de los gobiernos de los países desarrollados. La tendencia en la Comunidad Valenciana queda bien patente en la grafica que se ofrece en la figura 2.
Son conocidos los elementos explicativos de la evolución del gasto sanitario, que incluyen factores externos como el consumo más intensivo de recursos sanitarios, mayor esperanza de vida, consumo farmacéutico, crecimiento de la demanda y expectativas de los ciudadanos, los flujos migratorios y los cambios en patrones de morbilidad. Y también factores internos, como la evolución creciente de la oferta, apertura de centros de AP y hospitales, los avances científicos en el campo de tecnología sanitaria y el incremento del coste farmacéutico.
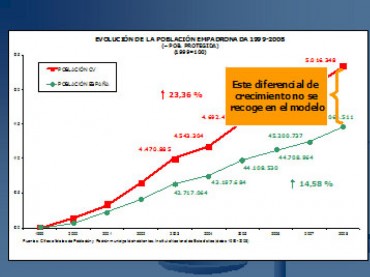
En la Comunidad Valenciana la población empadronada ha experimentado un incremento del 23,4% en el periodo 2000-2008, nueve puntos más que la media nacional. Esta situación y sus repercusiones en el consumo de servicios sanitarios no está contemplada en las liquidaciones del Fondo de Cohesión Sanitaria.
Figura 4 . Evolución de la población empadronada en la Comunidad Valenciana.
Esta tendencia incrementalista admite diferentes medidas de adecuación y control del gasto. Sin excluir otro tipo de medidas, en la Comunidad Valenciana se ha apostado por mejorar el sistema de gestión y financiación interna merced al nuevo modelo de gestión basado en la financiación capitativa y la integración de niveles asistenciales.
2. Nuevo modelo de organización, gestión y financiación de la asistencia sanitaria en la Comunidad Valenciana
El nuevo modelo regional comenzó a gestarse en 1996, año en que se iniciaron los primeros estudios para el diseño de un nuevo modelo de organización y gestión que posibilitara la consecución de unos objetivos generales:
Fomentar la prevención Equidad en el acceso a los servicios y terapias Contención del gasto Eficiencia productiva Coste efectividad en la selección de prioridades Incrementar la calidad asistencial
En 1997 se licita el primer contrato de gestión de servicios públicos mediante concesión administrativa en el Área de La Ribera-Alzira: la retribución del concesionario ya es de base capitativa, si bien sólo para AE. El centro comienza su actividad en enero de 1999.
En el año 2003 se establece el nuevo contrato de prestación de servicios para la misma demarcación -Departamento de La Ribera- que ya contempla la asistencia sanitaria integral (AP+AE). Posteriormente, se produce la adjudicación de la gestión del Departamento sanitario de Torrevieja mediante la misma fórmula concesional, al que siguen los departamentos de Denia, Manises y Elche-Crevillente.
El periodo comprendido entre los años 2004 y 2006 resultó determinante para la extensión del modelo, que se implanta en toda la red sanitaria valenciana con independencia de que la provisión de servicios sanitarios públicos se realice con medios propios o a través de las concesiones administrativas.
Alcanzar sus objetivos y, con ello, el éxito del modelo, precisaba del cumplimiento de los siguientes requisitos:
1. Eliminación de escalones asistenciales e integración de niveles en asistencia sanitaria, con la finalidad de:
Eliminar compartimentos estancos por la existencia de dos niveles diferenciados y, en ocasiones, contrapuestos.
Evitar duplicidades en visitas al médico y pruebas diagnósticas, aumentando así la eficiencia global del sistema.
Promover cooperación y coordinación de los servicios y los profesionales.
Potenciar el papel de la AP como puerta de acceso al sistema y principal contacto con el ciudadano, donde deben resolverse el 80 % de los problemas de salud.
Situar la atención de cada proceso en el nivel adecuado y más eficiente, no necesariamente en el más tecnificado, más barato o menos congestionado.
Coordinación eficaz con el dispositivo sociosanitario.
Dar soporte al modelo de financiación capitativa.
2. Cambio en el modelo de financiación de la actividad asistencial hacia un sistema capitativo (“prima per cápita”), con la finalidad de:
Realizar una distribución equitativa de los recursos.
Aumentar la eficiencia global del sistema.
Promover una asistencia integral y preventiva.
Facilitar transformación rápida de la oferta adaptada a las necesidades y expectativas de la población.
Fortalece los servicios extrahospitalarios y los recursos pueden actuar en la comunidad.
La integración de niveles y la financiación capitativa son dos medidas que se necesitan recíprocamente. Es el sistema más equitativo de asignación de recursos, que parte de una presupuestación prospectiva que evita el incrementalismo en el gasto año tras año y prima las medidas que previenen e incrementan la salud de la comunidad en lugar de estimular la producción de actos asistenciales. Se planifica y establece sobre una base geográfica y poblacional definida.
2.1 Medidas organizativas y de gestión
La implantación del modelo ha requerido una serie de medidas organizativas y de gestión:
1. Identificación inequívoca de los elementos básicos del sistema:
A nivel geográfico, con la división en Departamentos de Salud.
A nivel de población, con la acreditación mediante el Sistema de Información Poblacional (SIP).
A nivel contable, con la identificación de coste por acto médico o prestación mediante el Sistema de Información Económica (SIE).
A nivel de actividad, con la captura de datos individualizados por facultativo.
2. Se unifica la gestión con la creación de una gerencia y un presupuesto únicos para cada departamento sanitario sin distinción de programas presupuestarios para AP y AE.
3. La gestión de la actividad asistencial promueve la eficiencia y la calidad a través de la integración de niveles.
4. Cada departamento es compensado en sus costes por atender pacientes de otras áreas y por las atenciones no cubiertas (extranjeros, pacientes privados, accidentes, mutualistas, etc). Se trata de propiciar que “el dinero sigue al paciente“.
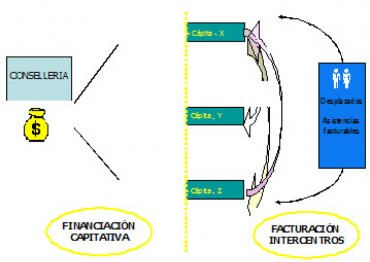
Figura 5. Modelo de financiación de departamentos de salud de la Comunidad Valenciana.
Dentro de este nuevo modelo, la organización del sistema sanitario público de la Comunidad Valenciana se corresponde con arreglo a la distribución competencial plasmada en la figura 5.
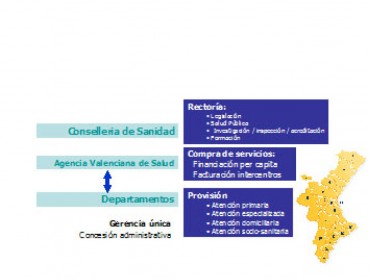
Figura 6. Estructura básica del Sistema Valenciano de Salud.
La Conselleria de Sanidad ostenta la Rectoría superior, con competencias directas en materia de Legislación, Salud Pública, Investigación, Inspección, Acreditación y Formación.
La Agencia Valenciana de Salud (AVS) es el órgano responsable de la compra de servicios, su financiación per capita y de garantizar la efectiva facturación entre centros sanitarios y Departamentos de salud.
Los Departamentos de salud, un total de 23 en la Comunidad Valenciana, son las organizaciones proveedoras de servicios de:
Atención Primaria.
Atención Especializada.
Atención domiciliaria.
Atención socio-sanitaria.
La integración de niveles se está produciendo en todas sus vertientes: asistencial, financiera, organizativa y asistencial, si bien en el ámbito de la gestión económica el impacto del nuevo modelo ha sido más rápido, pese a no existir gran margen de maniobra en la gestión del gasto en sus principales capítulos presupuestarios. Sin embargo, se está introduciendo paulatinamente un cambio de cultura en la organización favorecido por el manejo de una cuenta de resultados, elemento habitualmente desconocido en el sector público.
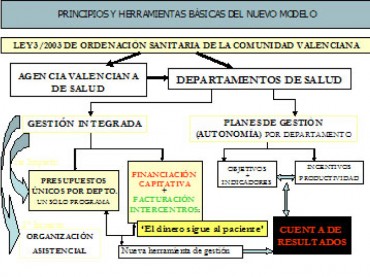
Figura 7. Principios y herramientas de nuevo modelo de gestión de la Comunidad Valenciana.
En el ámbito asistencial, el nuevo modelo ya ha sido ‘absorbido’ por la organización. Las estrategias asistenciales en el nuevo modelo buscan hacer compatible un aumento de la seguridad en la práctica médica con una sanidad científicamente avanzada y humanizada. Ello se conseguirá potenciando la interrelación entre profesionales sanitarios, pacientes (asociaciones de enfermos) y administración sanitaria, aprovechando las sinergias obtenidas para mejorar la calidad garantizando la sostenibilidad del sistema.
Es preciso redoblar esfuerzos para dar respuesta a las necesidades de los pacientes identificados en el nivel III del modelo Kaiser Permanente, ya que debido a la complejidad de su patología y su morbilidad, son generadores de más del 30% del gasto siendo proporcionalmente el 6% de los consumidores potenciales de servicios.
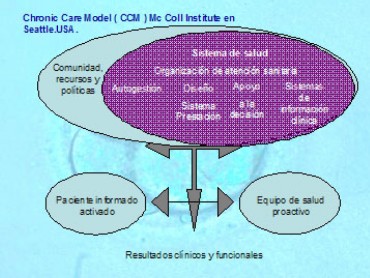
Es necesario que estos enfermos y sus familiares tengan un papel más activo e informado, según establece el modelo CMC del McColl Instutute de Seatle.
Figura 8. Modelo sanitario de integración ; Chronic Care Model (CCM) Mc Coll Institute en Seattle.USA.
2.2 Desarrollo tecnológico
Hasta el año 2004 los sistemas de información de cada ámbito asistencial y de gestión funcionaban “de espaldas” al resto, con total ausencia de integración entre aplicaciones y, por tanto, con elevado nivel de ineficiencia en la información.
Del Plan estratégico 2004–2008 de la Sanidad valenciana nace un Plan de Sistemas de Información Sanitarios, con el fin de habilitar un gran sistema de información, conocido como SISAN (Sistema de Información Sanitario de la Generalitat Valenciana), único, ágil, integrador y totalmente alineado con los objetivos globales de la Conselleria de Sanidad, que da respuesta a las diferentes necesidades de gestión de los agentes involucrados en el sistema valenciano de salud.
Mientras se avanza en la construcción de SISAN, la implantación del nuevo modelo de gestión y financiación ha requerido un gran esfuerzo de adaptación y conexión entre los actuales sistemas.
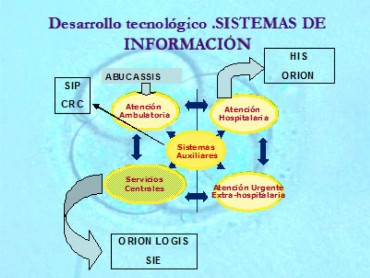
Figura 9. Sistema de información sanitario (SISAN)
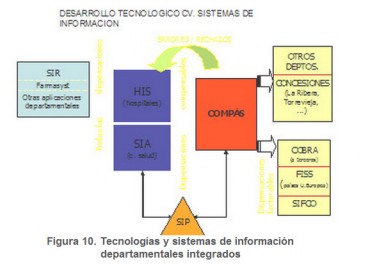
Figura 10. Tecnologías y sistemas de información departamentales integrados
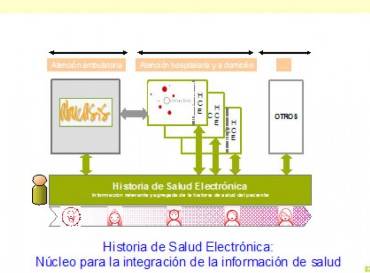
Uno de los objetivos primordiales dentro de este desarrollo tecnológico, se encuentra muy avanzado en su consecución: la implantación y generalización de la historia clínica electrónica para atención ambulatoria -conocida como Abucasis-, está implantada en la totalidad de centros de AP y de especialidades, y en diferentes fases de desarrollo en las consultas externas de los hospitales.
Figura 11. La Historia Clinica Electrónica, eje tecnológico de la atención al paciente.
2.3 El papel fundamental de la Atención Primaria
Muy al contrario de la opinión o del sentir de algunos profesionales, y condicionado por la visión de una orientación vertical y selectiva que favorece la AE, la integración de niveles tal y como se concibe en este modelo supone una verdadera oportunidad para la AP. Una excelente oportunidad de que se le reconozca y otorgue su papel de nivel básico e indispensable tanto en términos de salud, como organizativos y de gestión de recursos.
El médico de familia puede y debe asumir un liderazgo con el que se pretende que desempeñe el papel de principal gestor de cada proceso clínico, con una conexión fluida con el médico internista (gestor de procesos a nivel hospitalario) a través de ese “link AP-AE”, debiendo compartir ambos especialistas una visión integral del paciente. El hospital queda como ámbito de conocimiento especializado, pero no como base del modelo asistencial.
La AP puede beneficiarse con el desarrollo de este modelo:
Incremento de su cartera de servicios.
Aumento de su capacidad resolutiva.
Incorporación a sus centros de nuevos perfiles profesionales.
Asunción de algunos servicios y prestaciones tradicionalmente derivables a AE.
Compartir funciones y responsabilidades en servicios y prestaciones de AE.
Garantizar la eficiencia a través de la “longitunalidad” de sus actuaciones sobre los pacientes y su visión global de cada enfermo.
3. LA EXPERIENCIA DE INTEGRACION DE NIVELES EN EL DEPARTAMENTO DE SALUD DE ELCHE.
El Departamento de salud de Elche ha desplegado a lo largo de los últimos años una serie de actuaciones que han permitido avanzar de forma apreciable en la pretendida integración de niveles asistenciales, con repercusión directa en usuarios y profesionales.
Desde el año 2005 es una realidad la unificación del equipo directivo y de los servicios y unidades de apoyo a la gestión que tienen mayor repercusión en la gestión integrada de recursos:
Recursos humanos
Gestión Económica y Contabilidad Informática
Mantenimiento
Electromedicina
Compras, suministros y almacenes
Vigilancia de seguridad
Al mismo tiempo, se han ido implementando medidas de mayor o menor envergadura, destinadas a hacer posible la integración de la atención sanitaria de forma paulatina pero sin solución de continuidad.
1. Desarrollo tecnológico:
El SIA Abucasis opera al 100% en todos los centros de AP y en el Centro de especialidades. Actualmente se va extendiendo en consultas externas del Hospital Universitario. Laboratorio On-line (OpenLab): acceso al 100% de resultados desde AP. Visor de Altas y episodios hospitalarios: en proceso
2. Estrategias de accesibilidad y organización asistencial:
Link de especialista en Medicina Interna en el centro de salud: El Raval, Santa Pola y Crevillente. Médicos de familia y pediatría de AP con amplio acceso a cartera de pruebas diagnósticas, incluida la alta tecnología como TAC y RNM. Cartera de servicios de AP amplia que incluye cirugía menor en la mayoría de los centros de salud, descentralización de control de anticoagulación oral (Sintrom), logopedia, salud mental infantil y de adultos. Disponibilidad para realizar retinografías en AP dentro del Programa de control de la Diabetes. Los Centros de salud de Santa Pola y Crevillente se consideran centros sanitarios integrados: disponen de Radiodiagnóstico, Unidad de Salud Mental, Unidad de salud Sexual y Reproductiva y se benefician del desplazamiento de especialistas: Cirugía general, Urología, Rehabilitación, Reumatología, Dermatología y Medicina Interna.
3. Estrategias específicas de integración:
En funcionamiento varios grupos de mejora multidisciplinares en: diabetes, uso racional del medicamento, urología, patología mamaria, enfermedades Infecciosas, pediatría y radiodiagnóstico. Posibilita la comunicación entre niveles a través de teléfono y correo electrónico. Grupos de mejora específicos de Enfermería: úlceras por decúbito, esterilización, docencia en enfermería y calidad asistencial. Existe interrelación con la estructura departamental de Salud Pública con desarrollo de medidas de intervención en población infantil, vacunaciones, educación sanitaria. Se desarrollan jornadas anuales de integración para profesionales de Primaria y Especializada. Mensualmente se celebra una reunión de coordinadores médicos y de Enfermería de AP con la gerencia, direcciones médica y de Enfermería de AP y AE. Existen comisiones departamentales de calidad asistencial, enfermedades infecciosas, patología cardiovascular, farmacia y uso de medicamentos, humanización, guía clínicas, nutrición, bioética, docencia y biblioteca. Protocolos consensuados de derivación a las especialidades de
Oftalmología.
– Hematología.
– Urología.
– Cardiología.
– Neumología.
– Aparato Digestivo.
– Unidad de Mama.
– Radiodiagnóstico.
4. CONCLUSIONES
El nuevo modelo organizativo basado en la integración es un verdadero reto para la AP, en la que son frecuentes los médicos con cierta frustración debido a la sobrecarga burocrática, problemas de liderazgo y exigencia del usuario.
No caben dudas acerca de que, en un sistema sanitario como el español, el futuro pasa por la implantación de un modelo sanitario basado en la integración de niveles.
Ha finalizado un ciclo, el del modelo organizativo asistencial imperante y es necesario un nuevo modelo basado en la integración y continuidad asistencial.
En la Comunidad Valenciana se van dando pasos decididos hacia la necesaria transformación del sistema, hacía una mejor gestión en la cronicidad, hacia la reconfiguración de la organización orientada a los pacientes, para propiciar que haya mayor continuidad asistencial entre diferentes estructuras, mayor participación del paciente en el control de su enfermedad, con mayor inversión de recursos en educación sanitaria, apoyo a domicilio a pacientes y familiares, y creando nuevos perfiles asistenciales.
Se han de dar los pasos necesarios para desplazar la actividad central actual, diagnosticar y curar, y con frecuencia olvidarnos del enfermo hasta el próximo episodio, a otro en el que prime la prevención y el cuidado ante la patología crónica, cada vez más prevalerte sin olvidar que hay que seguir dando respuesta adecuada a la patología aguda y/o urgente.
En ese futuro cercano, la posición de los diferentes agentes del sistema ha de ser:
a) Paciente:
• Contacta con el sistema.
• Es tratado por un equipo multidisciplinario.
• Es dado de alta con un plan preventivo y de tratamiento.
• Tiene actitud activa y recibe apoyo continuo del sistema.
• Predomina el paciente sociosanitario.
• Se dispone de monitorización remota e historia clínica electrónica.
b) Profesionales:
• Se necesitan otros perfiles profesionales: enfermeras comunitarias (especializadas en Geriatría, Salud Pública, Salud mental).
• y nuevas modalidades de prestación de servicios:
Especialistas a tiempo parcial para pasar consulta en los centros de salud junto médicos de AP. Integración Cooperativas de AP para prestar atención continuada de urgencias. Integración de equipos de AP en los servicios de urgencias hospitalarias. Hospitalización domiciliaria dependiente de AP.
• En general, debe haber mayor movilidad real de RRHH dentro del área de salud.
c) Centros sanitarios:
• La base del sistema se sitúa en los Centros de AP.
• El Hospital como ámbito de conocimiento especializado, no como base de modelo asistencial.
• Una interconexión ágil y permanente entre todos los centros del sistema y sus profesionales, a través de las nuevas tecnologías de información y comunicación.
BIBLIOGRAFIA
1. Bengoa R, Nuño Solinís R. Curar y cuidar. Innovación en la gestión de enfermedades crónicas: una guía práctica para avanzar. Elsevier Masson.2008.
2. Ministerio de Sanidad y Consumo. Plan de calidad para el Sistema Nacional de Salud.Madrid:MSC, 2006.
3. Kaiser permanente. Kaiser permanent handbook. Healthwise:Idazo.2006.
4. Gamboa F, Gómez-Camacho E, de Villar E ,et al. Un nuevo modelo para la asistencia de pacientes multiingresadores. Rev Cliv Esp.2002; 202:187-96.
5. Nuño R. Buenas prácticas en gestión sanitaria: el caso Kaiser Permanente. Rev Adm Sanit. 2007; 5:283-92.
6. Elola J. Gestión del Sistema Nacional de Salud ¿se puede? ¿se debe? ¿cómo?. Rev Adm Sanit. 2004; 2:375-86.
7. Ojeda JJ, Freire JM, Gérvas J. La coordinación entre Atención Primaria y Especializada ¿reforma del sistema sanitario o reforma del ejercicio profesional?. Rev Adm Sanit. 2006;4:357-82.
8. Curso de Técnico Especialista de gestión de enfermedades. Ponencia de C.Aguado. UPV 2009.
FIGURAS A INCLUIR A LO LARGO DEL ARTICULO
Figura 1 . Modelo Estratificación de riesgo y gasto sanitario Kaiser permanente
Figura 2. Alineamiento Estratégico; Acuerdos de Gestión
Figura 3. Gráfico: evolución de gasto sanitario en la Comunidad Valenciana 1999-2007
Figura 4 . Evolución de población empadronada en la Comunidad Valenciana
Figura 5. Modelo de financiación de los departamentos de salud de la Comunidad Valenciana
Figura 6 . Estructura básica del Sistema Valenciano de Salud.
Figura 7. Principios y herramientas de nuevo modelo de gestión de la Comunidad Valenciana.
Figura 8. Modelo sanitario de integración ; Chronic Care Model (CCM) McColl Institute en Seattle, USA.
Figura 9. Sistema de información sanitario (SISAN)
Figura 10. Tecnologías y sistemas de información departamentales integrados
Figura 11. La Historia Clinica Electrónica, eje tecnológico de la atención al paciente.